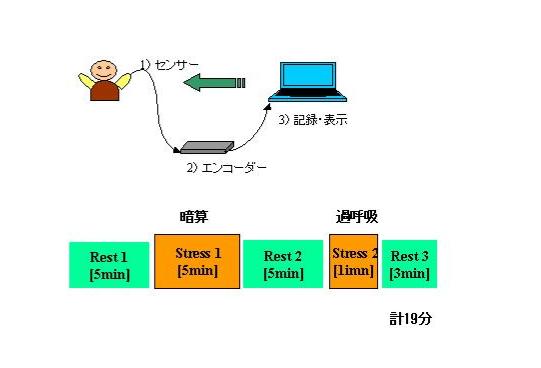
心と身体の関係
英語では、"mind-body interaction" などと言います。
専門的な言葉では「心身相関」です。
心身相関は、心療内科の重要な概念の一つで、これだけで何冊かの本ができるくらいの内容なので、とても全てを述べることはできませんが、その中のいくつかについて述べたいと思います。
心と身体の間に、密接不離な関係があることは、今日では誰もが認めるところです。
ジョン・A・シンドラーというアメリカの医師が書いた「こころと身体の法則」という有名な本があり、最近その日本語訳が出ました。
その中には自律神経系や内分泌系(ホルモン)を通して、感情や悩みが如何に身体に影響を及ぼすかが、分かりやすく述べられているので、興味のある方は参考にして下さい。
その中でシンドラーは「身体的変化を起こさない感情はありません」と述べているほど、心と身体は密接な関係にあります。
心と身体を結ぶルートとして上述の自律神経系と内分泌系に加えて、今日では免疫系が言われています。
それぞれについて、さまざまな研究がなされています。
その中の自律神経系については、「自律神経失調症」などと言われたりもするので、少しは馴染みがあるかもしれません。これについては、次回以降に取り上げたいと思います。
内分泌系は身体のさまざまな機能を調整しているホルモンを分泌する系で、この異常としては、甲状腺機能亢進症(バセドー病)や低下症(橋本病)などが比較的知られた疾患です。ストレスとの関連では、コルチゾールが知られて
います。
免疫系は身体の防御システムで、ストレスや抑うつによって、この防御機能が弱くなり、病気に対する抵抗が弱まって病気になりやすくなる、といったことが知られています。
「ストレスが原因で...」「心因性...」?さて、この心と身体の関係について、よく「ストレスが原因で...」などと言われたり、「心因性...」と言われたりします。「ストレスが原因で胃潰瘍になった」とか「心因性頭痛」「この症状は心因性のもの」など。
このような言い方の背景にあるのは、ストレスや心が原因で、結果として病気や身体的不調を招くといった直線的な考え方ですが、心と身体の関係はそんなに単純なものではありません。
たとえば、「仕事のストレスが原因で胃潰瘍になった」と言う場合。
この場合、胃潰瘍による不快な症状がストレスとなって仕事がうまくいっていない、ということも考えられます。同じ仕事のストレスがあっても、胃潰瘍にならない人もいます。
つまり、もともとの体質的なものや、食事の不摂生、生活習慣なども影響している可能性があります。また、その人の行動パターン(完璧主義など)も影響しているかもしれません。
仕事のストレスそのものより、仕事が忙しくて食生活が不規則になっていたり、睡眠不足が続いていた影響が出た可能性もあります。仕事のときにコーヒーを飲み過ぎて、胃壁が荒らされたのかもしれません。
このように、「仕事のストレス」→「胃潰瘍」と1対1で単純に結ばれるものでもないし、一方通行でもないということです。このような直線的なモデルに対して、相互作用や多要因を考慮したモデルを「円環的モデル」などと言われます。
すなわち、上に述べたような生活習慣、食生活、ストレス、仕事、行動パターンなどさまざまな要因と胃潰瘍という身体的病態とは直線的な関係にあるのではなく、それぞれが互いに複雑にからみあって一つのシステムを形成しているのです。
そして、それぞれの要素において相互作用があり、さらに、全体があいまって生じてくる作用もあります。だから、その中の一つだけを切り出して論じることはできないということです。
上の例だと、様々な因子の中の「仕事のストレス」だけを取り出して、仕事のストレスだけがなければよいかというと、そうではありません。仕事のストレスがなくなったらやる気もなくなって、うつ病などの別の病気を招くことも考えられます。
このような場合は、全体をみながら一つ一つの要素もみていく、というアプローチが必要です。
全体のシステムをよい方向に持っていくという視点が重要になるのです。
「心療内科とは」で心身医学というのは...
・病気を身体だけでなく、心理面、社会面をも含めて、
・それらを分けずに、
・それらの関係性を評価しながら、
・総合的・統合的にみていこうとする医学
ということができると述べましたが、この「関係性を評価しながら、総合的・統合的に」というのは上記のことを言っているのです。
「ストレスが原因」というような単純なものではないということがお分かり頂けたでしょうか。